
Причины и процесс развития гайморита
Основными возбудителями болезни являются стрептококки, стафилококки, гемофильная палочка и вирусы.
Факторы риска развития гайморита следующие:
- 1. Острые респираторные вирусные инфекции.
- 2. Кариозные зубы.
- 3. Хронический и острый тонзиллит, фарингит.
- 4. Острый ринит.
- 5. Кривая носовая перегородка.
- 6. Врожденная узость соустья пазухи.
- 7. Травмирование слизистой оболочки синуса.
- 8. Перенесенные оперативные вмешательства на носовой полости.
Основной патогенетический фактор — это нарушение проходимости соустья пазухи с носовой полостью, вследствие чего не происходит ее адекватное дренирование и накапливается воспалительный экссудат.
Развивается отек слизистой пазухи и носа, затрудняется дыхание через нос. Накопление воспалительной жидкости в верхнечелюстной полости приводит не только к местным процессам, но и к общим — продукты воспаления выбрасываются в кровь, приводя к интоксикации всего организма.
Воспаление пазухи (синусит) может быть острым и хроническим.
Острые процессы протекают с ярко выраженной симптоматикой, заставляя больных обращаться к врачу. И в большем количестве случаев пациенты с острым гайморитом проходят полноценное лечение и избегают развития серьезных осложнений.
Хронический процесс в пазухе может возникать самостоятельно или развиться после перенесенного острого гайморита. В таком случае заболевание протекает стерто, и сложно распознать его симптомы. Больные обращаются за помощью не сразу, и возрастает риск развития осложнений.
Определение гайморита в домашних условиях
Распознать это заболевание без врача при остром процессе достаточно просто: имеется ряд характерных симптомов, которые трудно спутать с чем-то другим. Они разделяются на местные и общие.
Местные симптомы
- Затруднение носового дыхания.
- Выделения из носа зеленого цвета, сильный насморк.
- Ощущения сильного давления в области скул и переносицы, особенно при наклоне головы.
- Припухлость и покраснение над скулой, под нижним веком и боль в этом месте.
- Сильная головная боль.
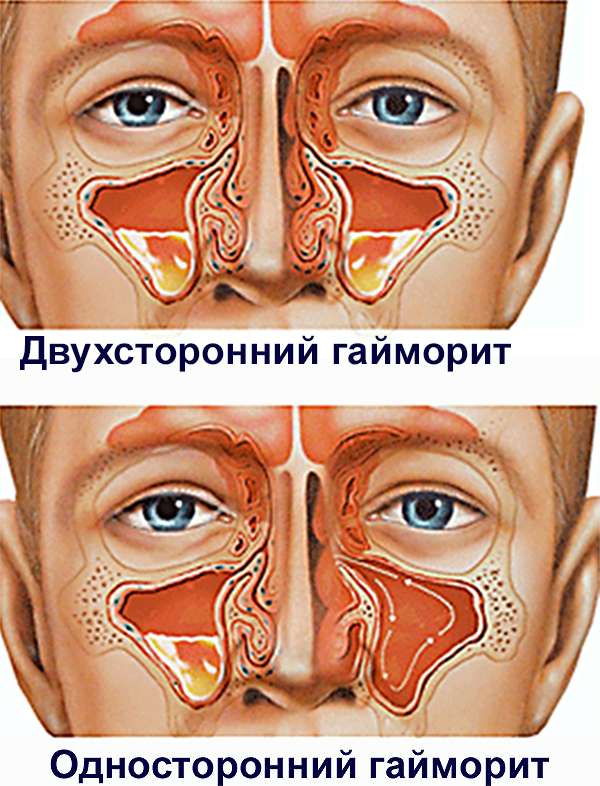
Боль при гайморите обычно очень интенсивная, отдает в висок и нижнюю челюсть, охватывает всю половину лица при распространенном одностороннем процессе или все лицо при поражении двух гайморовых пазух.
Характерным симптомом гайморита является усиление боли и ощущения давления при наклоне головы вперед — это можно проверить самостоятельно. Определить гайморит в домашних условиях можно путем надавливания на область проекции пазухи: больной почувствует увеличение интенсивности боли.
Внешний осмотр пациента позволит предварительно понять, где локализуется воспаление и какая из пазух поражена, даже без снимка. У больного гайморитом будет открыт рот из-за невозможности дышать через нос, сухие губы, лицо будет припухлое, в месте локализации воспаления (скуловая область, переносица, нижнее веко) будет покраснение и отек. Развивается слезотечение из-за вовлечения в процесс слезного канала, глаза блестят и как будто»плачут».
Общие проявления
Связаны с выбросом продуктов воспаления в кровь и развитием интоксикации организма, к ним относятся:
- Повышение температуры тела до 38–39 градусов.
- Головная боль.
- Сильная слабость и быстрая утомляемость.
- Ухудшение общего самочувствия.
- Снижение аппетита.
- Озноб.
Пациенты с острым гайморитом особенно ощущают общие проявления, так как при остром процессе выброс в кровь продуктов воспаления намного сильнее, чем при хроническом. Им тяжело встать с кровати, сильная головная боль затрудняет мыслительные процессы, тяжело на чем-то сконцентрироваться и выполнять трудные задачи. В таких ситуациях необходим строгий постельный режим и адекватное лечение, назначенное лечащим врачом.
Самостоятельно распознать гайморит достаточно просто, но для того чтобы знать распространенность процесса и определить, вовлечены ли в воспаление другие пазухи, необходимо обратиться к ЛОР-врачу и пройти рентген-обследование придаточных пазух.
Хронический гайморит в период ремиссии протекает практически бессимптомно: возникают незначительные выделения из носа, затруднение дыхания вследствие отека слизистой. Видимых внешних изменений вне обострения не наблюдается. В период обострения симптоматика соответствует проявлению острого процесса.
Как точно узнать, есть гайморит или нет?
Даже если симптомы заболевания очень характерны, в любом случае нужно обращаться за помощью к специалисту. Только доктор сможет оценить общее состояние организма больного, провести не только внешнее обследование, но и инструментальное, оценить распространенность процесса и назначить адекватную терапию.
Основной метод для постановки точного диагноза — это рентген.
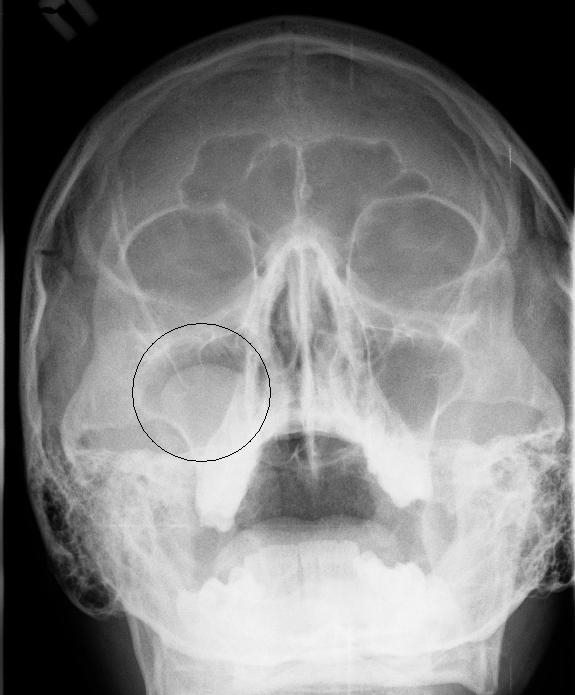
На снимке (в кружочке) видна область затемнения с правой стороны — это скопления гноя в правой верхнечелюстной пазухе
При подозрении на гайморит всех больных отправляют на это исследование, только оно стопроцентно покажет, есть ли воспаление пазухи или нет. На рентгеновском снимке в области пазухи будут наблюдаться поля затемнения, что указывает на отек слизистой и наличие гноя в полостях. При больших скоплениях воспалительной жидкости назначают оперативное вмешательство, которое проводится в стационаре с последующим назначением дренирования пазухи и проведением антибактериальной терапии.
Гайморит у беременных и детей
Беременной женщине противопоказано проводить рентгеновское исследование, и в таких ситуациях диагноз ставят на основании совокупности клинических проявлений и жалоб больной. При беременности отличается и лечение: антибиотики назначают с осторожностью, а при возможности стараются обходиться физиотерапевтическими методами лечения.
У детей это заболевание встречается достаточно редко, но бывают случаи гайморита и среди малышей. Они переносят болезнь тяжелее, интоксикация сильнее, температура повышается до 39–40 градусов. Острый процесс в большинстве случаев является осложнением перенесенного ОРВИ или детских инфекций — скарлатина, корь, ветрянка, краснуха. В этот период ослабевает иммунная защита, и дети уязвимы перед инфекционными агентами. Может возникнуть гайморит и после года, например у 2-летнего ребенка, так как именно на этот возраст приходятся большинство детских инфекций.
Лечение гайморита
Проведение пункции гайморовой пазухи
Основа терапии — назначение антибактериальных препаратов, так как в большинстве случаев гайморит обусловлен бактериальной природой. Препараты пенициллинового ряда — ампициллин, амоксициллин — показаны для лечения заболеваний ЛОР-органов, и возможно их использование даже у беременных при тяжелом течении гайморита. Цефалоспориновые антибиотики — цефазолин, цефалексин, цефподоксим — назначают и взрослым, и детям.
Для восстановления естественного дренирования верхнечелюстной пазухи используют сосудосуживающие препараты, которые снимают отечность слизистой, тем самым увеличивают просвет соустья между пазухой и носовым ходом, так создается отток воспалительной жидкости из синуса. К таким препаратам относят: Галазолин, Нафтизин, оксиметазолин, ксилометазолин — все они оказывают сосудосуживающее и противоотечное действие на слизистую носовой полости.
Используют промывание носа с помощью растворов морской соли — она дает противовоспалительный, противомикробный и противоотечный эффект. Акваспрей, Аквамарис — представители этой группы препаратов.
При высокой температуре назначают жаропонижающие средства, такие как парацетамол, ацетилсалициловая кислота, ибупрофен.
Массивные скопления гноя и риск развития осложнений требуют проведения оперативного вмешательства. Проводят пункцию пазухи и устанавливают дренаж для постоянного оттока гноя.
Лечить гайморит самостоятельно крайне опасно, так как при неправильном подходе возможен прорыв гноя в череп с развитием гнойного менингита, энцефалита или абсцесса мозга.

